Fabrício Marques | Revista Pesquisa Fapesp
A pandemia que já matou mais de 220 mil pessoas no país e sobrecarregou enfermarias e unidades de terapia intensiva (UTI) de hospitais expôs a relevância e as fragilidades do Sistema Único de Saúde (SUS), responsável por dar assistência gratuita e universal a toda a população, em especial aos 150 milhões de brasileiros (71,5% do total) que não têm plano ou seguro privados. Graças a sua estrutura descentralizada nos estados e municípios, ergueu-se quase uma centena de hospitais de campanha, foram credenciadas 3,1 mil vagas extras em UTIs em hospitais públicos, equipes de vigilância sanitária se mobilizaram para fiscalizar o cumprimento de medidas de distanciamento social e 3,3 mil equipes do Serviço de Atendimento Médico Móvel de Emergência, o Samu, socorreram e transportaram doentes. O desafio para 2021 é aplicar imunizantes contra o novo coronavírus – o SUS dispõe de 37,6 mil salas de vacinação em todo o país.
É certo que as mazelas do sistema também foram evidenciadas na emergência sanitária. A persistente desigualdade no acesso à saúde, a limitação de recursos e problemas de gestão ficaram demonstrados no colapso de Manaus e na incapacidade de promover testagens em massa dos indivíduos. “Apesar dos pesares, o SUS foi uma joia na pandemia”, diz o sanitarista Reinaldo Guimarães, professor da Universidade Federal do Rio de Janeiro (UFRJ) e vice-presidente da Associação Brasileira de Saúde Coletiva (Abrasco). “Sem ele, estaríamos em uma situação mais dramática, como se pode ver em países onde as pessoas não procuram assistência porque não podem pagar.”
Um relatório divulgado em outubro por um grupo de especialistas da Abrasco fez um diagnóstico do desempenho do SUS e mostrou que o sistema ainda não foi consolidado. O documento enumera as conquistas e alguns objetivos não atingidos: a queda na mortalidade infantil e o aumento da expectativa de vida ao nascer convivem com altas prevalências de tuberculose e hanseníase, assim como o notável desempenho dos programas nacionais de imunização, de combate à Aids e de transplantes coexistem com a incidência em alta de sífilis neonatal e uma epidemia de partos cesáreos. “Houve expansão de serviços e ampliação da cobertura de ações, em especial na atenção primária, mas persistem dificuldades de acesso a serviços especializados e falta coordenação entre os pontos de atenção”, conclui. Os especialistas propuseram medidas para fortalecer o SUS. As principais envolvem garantir financiamento regular e suficiente e investir ainda mais em atenção primária, ampliando o alcance de programas como o Estratégia Saúde da Família para reduzir os vazios de assistência médica no país.
O SUS é cria da Constituição de 1988, que definiu a saúde como “direito de todos e dever do Estado, garantido mediante políticas sociais e econômicas que visem à redução do risco de doença e de outros agravos e ao acesso universal e igualitário às ações e serviços para sua promoção, proteção e recuperação”. Sua organização dependeu de um conjunto de políticas públicas, baseado na atuação coordenada e solidária dos governos federal, estaduais e municipais em atenção primária e especializada, vigilância sanitária e epidemiológica e assistência farmacêutica.
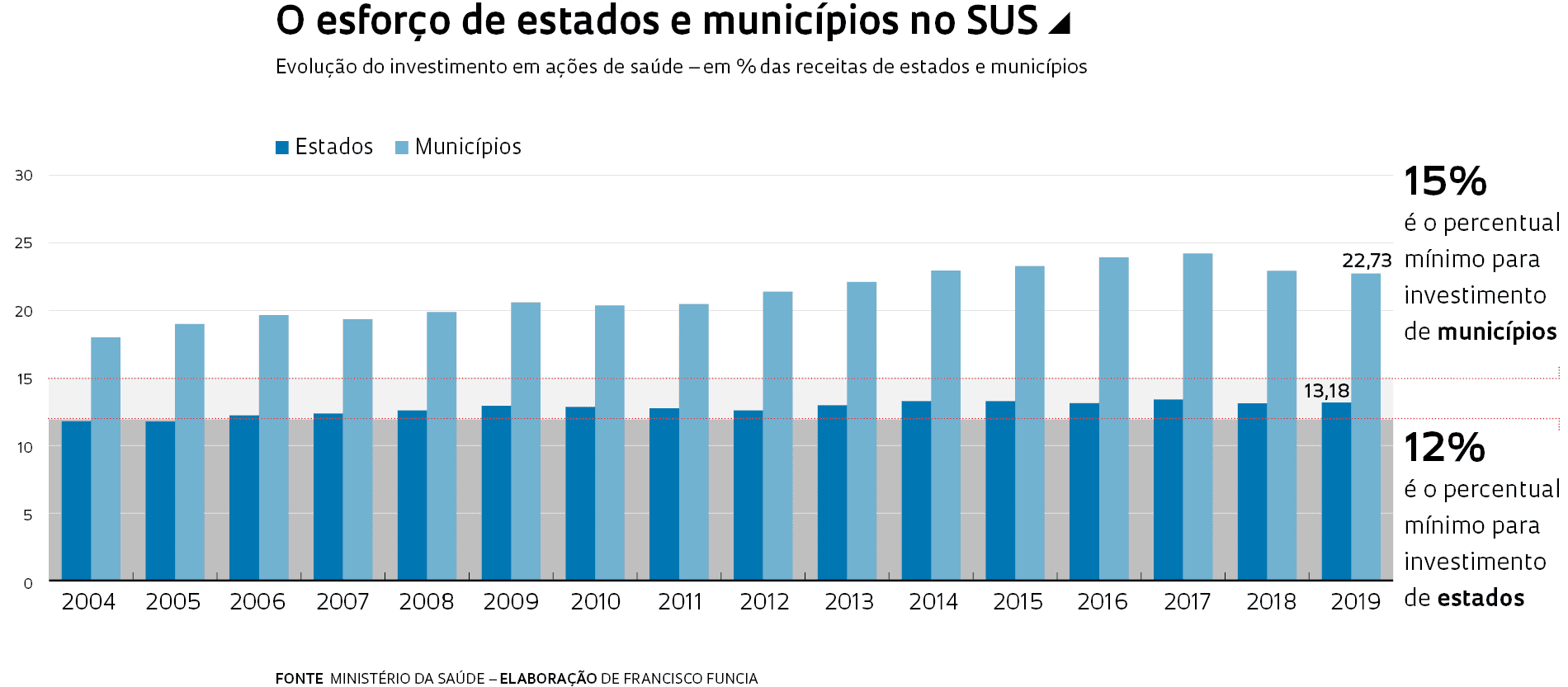
“Entre 1994 e 2002, muitas inovações foram introduzidas no SUS, como a exigência de que estados e municípios investissem mais e a oferta de recursos federais para implantação de programas específicos”, explica o economista da saúde André Medici, que trabalhou no Banco Mundial e no Banco Interamericano de Desenvolvimento. No período seguinte, diz Medici, parte desse dinamismo se perdeu. “Houve inovações, como o programa nacional contra o tabagismo, mas o sistema passou a funcionar com uma lógica mais política, com ênfase na mobilização de recursos para estados e municípios, o que abriu espaço até para desvios como o da máfia das ambulâncias, em 2006. Já em anos recentes, vem lidando com o agravamento da situação econômica do país e atendendo também um público que não pode mais pagar planos privados.”
Antes do advento do SUS, só os brasileiros que contribuíam para a previdência podiam ser atendidos pelo sistema público, enquanto os mais pobres e sem emprego dependiam da caridade de hospitais filantrópicos. Inspirado no National Health Service, do Reino Unido, o SUS nasceu com grandes ambições. Nenhum congênere do mundo se propõe a atender uma população tão grande sem impor restrições ou algum tipo de coparticipação nas despesas. “Não conheço sistemas universais de saúde de países com a extensão territorial, tamanho da população e desigualdades regionais e sociais como o Brasil que tivessem o desempenho e os êxitos do SUS em apenas 30 anos, apesar de tantos obstáculos”, afirma Jairnilson Silva Paim, professor da Universidade Federal da Bahia. “Sempre lembro o Serviço Sanitário Nacional italiano que, tal como o SUS, sofreu uma ‘operação descrédito’. Apesar da tradição histórica e cultural da Itália, precisou de 30 anos para transformar o preceito constitucional do direito à saúde em lei, entre 1948 e 1978. Já o Brasil conseguiu em dois ao aprovar a legislação ordinária da saúde e do SUS, em particular.”

A dissociação entre as grandes aspirações do SUS e a existência de financiamento suficiente para cumpri-las ajuda a explicar por que vários de seus objetivos não foram alcançados. A ideia de dar acesso a todos não se materializou. O SUS se cristalizou como esteio dos mais pobres, enquanto as classes média e alta no país recorreram a planos e seguros privados para garantir assistência especializada de mais qualidade ou de acesso mais rápido. Segundo a Pesquisa Nacional de Saúde do Instituto Brasileiro de Geografia e Estatística (IBGE), o contingente de brasileiros com acesso à saúde suplementar era de 28,5% da população em 2019, ante pouco mais de 5% nos anos 1980. Gasta-se mais com saúde privada do que com a pública no Brasil. O governo é responsável por despesas com saúde da ordem de 3,9% do Produto Interno Bruto (PIB), enquanto os gastos das famílias na mesma rubrica alcançam 5,4% do PIB.
O país gasta muito menos com saúde do que nações que dispõem de sistemas universais. Dados elaborados por Fabiola Sulpino Vieira, especialista em políticas públicas do Instituto de Pesquisa Econômica Aplicada (Ipea), publicados no ano passado em um artigo da Revista de Saúde Pública, mostram que o gasto público per capita com saúde no Brasil em 2017 foi de US$ 606. Na Turquia esse valor chegou a US$ 921, no Reino Unido, a US$ 3,3 mil, e na Alemanha a US$ 4,9 mil. Esses valores foram corrigidos pela paridade do poder de compra de cada país. Segundo o artigo, houve entre 2014 e 2018 redução da despesa per capita de 2% no governo federal, 5% nos estados e 2% nos municípios.

Em três décadas de existência, o SUS enfrentou vários problemas de financiamento. “O sistema nunca foi visto como prioridade no momento de definir os gastos públicos e sempre foi preciso brigar por recursos”, diz Vieira. Nos anos 1990, foi recriado um imposto provisório sobre movimentações financeiras, a CPMF, no bojo de uma campanha do então ministro Adib Jatene (1929-2014), para complementar os recursos para o SUS. Apesar da destinação à saúde expressa na lei, o orçamento do ministério não foi ampliado e em 1999 a CPMF passou a abastecer programas de erradicação da pobreza e o déficit de previdência. Foi extinta em 2007. Um marco para a consolidação do SUS foi a Emenda Constitucional nº 29, em 2000, que determinou a vinculação de percentuais mínimos de recursos orçamentários que a União, estados, Distrito Federal e municípios são obrigados a aplicar no sistema.
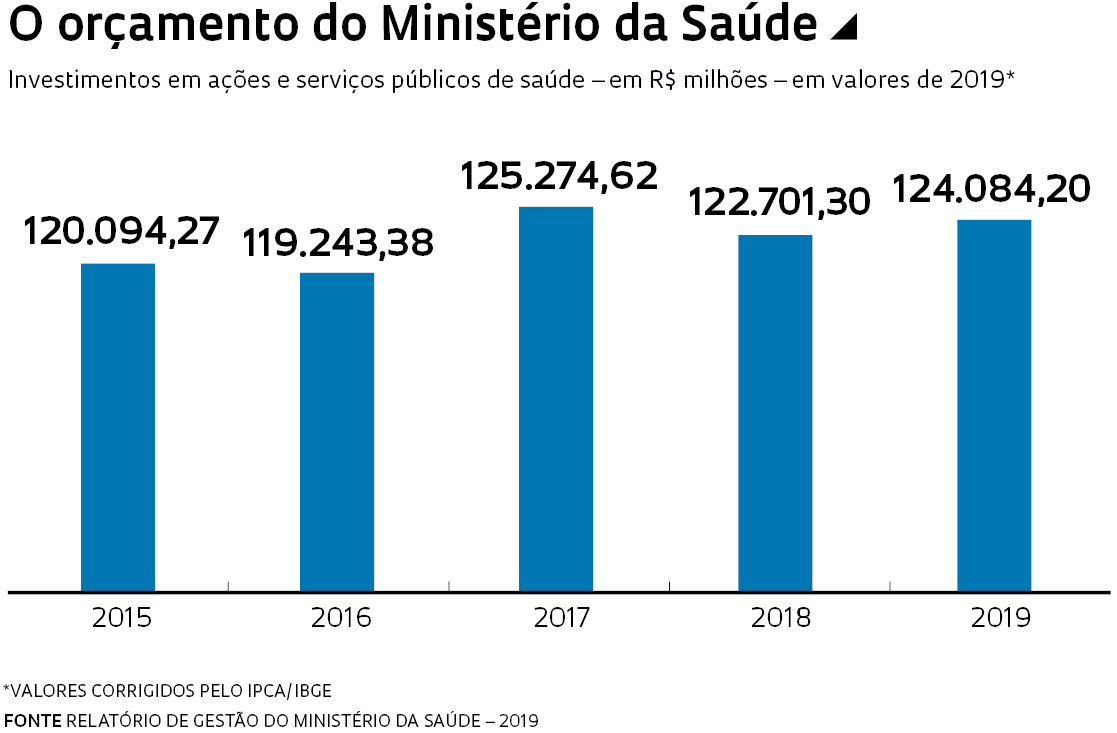
Nos últimos anos, o financiamento tem sido ameaçado por restrições impostas pela emenda 95, de 2016, que incluiu na Constituição um dispositivo que congela por 20 anos os gastos do governo. Em 2018 e 2019, o orçamento do Ministério da Saúde foi reajustado apenas pela inflação. Em 2020, o teto pode ser descumprido em razão dos gastos emergenciais da pandemia. Mas a lei de diretrizes orçamentárias de 2021, aprovada em dezembro, retomou a regra do teto e estipulou em R$ 134 bilhões o orçamento da saúde, cerca de R$ 30 bilhões menos do que foi executado no ano passado. Uma petição pública com 583 mil assinaturas entregue ao Congresso pelo Conselho Nacional de Saúde pede que o orçamento do ministério deste ano seja de pelo menos R$ 168,7 bilhões. Uma das justificativas é de que a pandemia continua e cirurgias e atendimentos adiados no ano passado devem pressionar a demanda em 2021.
É provável que o SUS volte a receber recursos extraordinários. Uma medida provisória apresentada em dezembro abriu um crédito de R$ 20 bilhões para compra de vacinas. Na prática, nada impede governo e Congresso de aumentarem o orçamento da Saúde, desde que se desloquem recursos de outras áreas e o teto global de gastos seja mantido. A lógica dos orçamentos aprovados tem sido a de congelamento linear de despesas. Uma das implicações naturais é que o gasto per capita comece a cair. “A população brasileira cresce 0,8% ao ano e os recursos disponíveis deveriam crescer ao menos na mesma proporção”, afirma o economista Francisco Rózsa Funcia, da Universidade Municipal de São Caetano do Sul, um especialista em financiamento do SUS. “A população idosa, que tem prevalência maior de doenças crônicas, aumenta 3,8% ao ano, e isso também eleva os custos do sistema.”
Como o teto de gastos deve vigorar até 2036, há tendência de agravamento de outro problema do SUS, ligado à sua governança. Com menos recursos, o governo federal disporá de margem cada vez menor para cumprir seu papel de indutor de políticas públicas em saúde. Foi o Ministério da Saúde quem propôs programas inovadores como o Estratégia Saúde da Família ou o Samu, comprometendo-se a fornecer recursos aos municípios para a sua manutenção. Vieira, do Ipea, menciona o exemplo dos serviços de média e alta complexidade nos municípios, que requerem habilitação pelo Ministério da Saúde. “Para ampliar o número de leitos para pacientes com câncer, um hospital público estadual ou municipal precisa de autorização federal. O ministério hoje tende a ser restritivo nessas autorizações porque, se atender, se obrigará a transferir recursos para financiar esses leitos e está impedido de gastar mais”, explica a pesquisadora.
Em outro trabalho publicado em dezembro na revista Saúde em Debate, Vieira e sua colega do Ipea Luciana Servo mostraram como o Ministério da Saúde vem reduzindo o papel de coordenador do sistema. Segundo o estudo, cresceu o quinhão do orçamento da pasta fora de seu controle, vinculado a emendas parlamentares: de R$ 240 milhões, em 2014, para R$ 6,6 bilhões, em 2018. O problema se agravou na pandemia, não pelas dificuldades orçamentárias, e sim pelas divergências entre governo federal e estados e municípios acerca de como enfrentar a emergência sanitária. Parte do trabalho de coordenação do SUS foi desempenhada pelo Conselho Nacional de Secretários Estaduais de Saúde (Conass). O artigo enumera episódios que “denotam a escalada do conflito na relação tripartite”, como o impedimento para que representantes de conselhos de secretários estaduais e municipais de Saúde participassem da posse do ministro da Saúde Nelson Teich, em abril, e “a desconsideração desses conselhos na tomada de decisão de ações para enfrentamento da pandemia, como quando da publicação de orientação para uso de cloroquina e hidroxicloroquina no tratamento da Covid-19, sem seguir a norma que estabelece a análise pela Comissão Nacional de Incorporação de Tecnologias em Saúde”.
Se existe um consenso sobre o que precisa ser aperfeiçoado no SUS, ele se refere à necessidade de investir mais em atenção primária, a porta de entrada do sistema, que fornece os cuidados mais simples e encaminha os casos mais complexos para serviços especializados. Ações do SUS em programas de atenção primária produziram resultados notáveis, como foi o caso do Estratégia Saúde da Família. Lançado em 1994, o programa é feito de forma descentralizada, com recursos do governo federal e gestão municipal, e leva cuidados essenciais à população das periferias e lugares remotos. O programa cresceu nos últimos 20 anos e hoje dispõe de mais de 43 mil equipes, compostas por médico generalista, enfermeiro, dentista, auxiliares técnicos e agentes comunitários, atuando em quase a totalidade dos municípios brasileiros. Um estudo divulgado em 2020 mapeou o impacto do programa na redução da mortalidade infantil, ao analisar os resultados de mais de 50 artigos científicos sobre o tema. Entre 1994 e 2017, a taxa de crianças mortas antes de completarem 1 ano caiu de 43 por mil nascidos vivos para 12,4 por mil nascidos vivos. O trabalho, coordenado pelo economista Naercio Menezes, do Insper, observou que a queda foi mais expressiva nos municípios atendidos pelo programa: após oito anos, a redução registrada oscilou entre 20% e 34%.
Também há razões econômicas para investir mais em atenção primária. Grande parte das despesas do SUS se refere a internações. Um diagnóstico apresentado em 2018 pelo Banco Mundial indicou que existem ineficiências na aplicação de recursos que, uma vez corrigidas, poderiam economizar 23% das despesas com atenção básica e até 34% na atenção secundária e terciária. “Existe ineficiência não só no sistema do Brasil, mas em vários sistemas mundiais”, diz André Medici. “O SUS ainda é ‘hospitalocêntrico’ e precisa se organizar melhor para atender as pessoas. Os usuários não têm a cultura de utilizar um posto ou um centro de saúde. Elas vão direto para o hospital. Quando chegam lá, pode acontecer duas coisas: ou o hospital não tem condição de atender ou ele atende, deixa a pessoa internada alguns dias gastando de R$ 3 mil a R$ 4 mil por dia, que é muito mais do que aquele atendimento custaria se tivesse sido feito em um centro de atenção básica. Em muitos casos, isso poderia ser resolvido com a ação de um médico da família”. Medici considera fundamental corrigir esses problemas. “Aproveitar de modo mais racional os recursos disponíveis é importante inclusive para planejar a expansão do sistema.”

Para Fabiola Vieira, é necessário combater as ineficiências. “Mas, infelizmente, muitos estudos sobre a eficiência do sistema acabam sendo feitos e utilizados para justificar o não aporte de recursos adicionais ao invés de sinalizar para a implementação de medidas que melhorem o seu desempenho”, afirma. A médica Ligia Giovanella, pesquisadora da Escola Nacional de Saúde Pública da Fundação Oswaldo Cruz (Ensp-Fiocruz), adverte que a ideia de que há ineficiências na atenção básica desconsidera fatores como a diversidade geográfica, econômica e social dos municípios. “É impróprio sugerir redução de recursos em um sistema tão subfinanciado como o SUS.”
Um dos grandes desafios para melhorar a atenção básica é organizar o atendimento em redes regionalizadas. A maioria dos municípios brasileiros tem poucos habitantes e lhes falta dinheiro e capacidade de gestão. O desenho original do SUS previa a construção dessas redes, mas só em 2011 o governo dividiu o território nacional em 430 regiões de saúde, que reúnem uma massa de 500 mil a 600 mil habitantes cada. O objetivo é coordenar ações sem sobreposição de esforços e de modo a garantir atendimento primário e especializado para todas as pessoas. A organização das redes vem ocorrendo de forma desigual. “Em alguns estados, como o Ceará, governo estadual e municípios fizeram consórcios e em cada região passaram a oferecer policlínicas de especialidades e centro de atendimento odontológico. Em São Paulo também há estruturas regionais bem estabelecidas, mas em outros lugares há dificuldades de articulação”, afirma Giovanella. Segundo a pesquisadora, secretários municipais de Saúde se reúnem em comissões intergestores regionais para organizar ações das redes, mas é comum surgirem impasses. “Não existem governos regionais. As competências para as ações de saúde são municipais”, diz.
Segundo ela, é necessário universalizar a cobertura por equipes de saúde da família, passando dos atuais 63% para no mínimo 90% da população. “A atenção primária, se bem estruturada, pode resolver mais de 80% das demandas, mas não deve existir descolada de uma rede de qualidade”, diz. Para Giovanella, um dos entraves para melhorar a atenção primária é a escassez de médicos da família. “Há pouco interesse por uma formação generalista nas faculdades de medicina.”
À parte as medidas de reorganização, ampliar o alcance da assistência no Brasil vai depender da capacidade e da disposição do país de ampliar investimentos em políticas públicas de saúde. Um relatório do Tribunal de Contas da União (TCU) divulgado em maio de 2020 estimou em R$ 31 bilhões os recursos necessários para suprir o déficit atual de atendimento do SUS. Esses recursos precisariam ser investidos em equipes de saúde da família, atendimentos odontológicos, consultas médicas e internações, exames e sessões de hemodiálise, que hoje têm demanda reprimida. O documento afirma que devem aumentar a tensão gerada pelos anseios da população e a oferta de recursos disponíveis. “De um lado, há uma tendência de aumento da necessidade de recursos para o SUS. De outro, o cenário fiscal se mostra desfavorável à ampliação de gastos.”
Em um trabalho publicado na revista Ciência & Saúde Coletiva, o economista Francisco Funcia levantou opções para ampliar o financiamento do SUS, como destinar a ele uma fração dos recursos hoje usados para pagar a dívida pública ou reduzir as renúncias fiscais com gastos privados com saúde. Em uma das projeções, Funcia calculou o quanto o SUS teria hoje de receita adicional caso tivesse sido aprovado o projeto de lei de iniciativa popular Saúde+10, de 2013, rejeitado pelo Congresso, que propunha a aplicação mínima de 10% das receitas brutas da União em saúde. O valor adicional, estimado em R$ 36 bilhões em 2018, seria suficiente para quadruplicar as despesas com o Piso de Atenção Básica repassadas aos municípios, os investimentos na oferta de remédios e os gastos do Samu, além de ampliar em 50% as verbas do Estratégia Saúde da Família. “Esses dados mostram que existe espaço fiscal para buscar uma equação política que resulte em recursos adicionais para o financiamento federal do SUS no curto prazo sem a necessidade de uma reforma tributária e sem comprometer o equilíbrio das contas públicas”, sustenta Funcia.
[accordion title=’Ciência para aperfeiçoar o SUS’]Programa mobiliza pesquisadores para solucionar problemas do sistema de saúde
A produção de conhecimento para aperfeiçoar o Sistema Único de Saúde (SUS) mobilizou milhares de cientistas brasileiros por meio do Programa Pesquisa para o SUS (PPSUS). A iniciativa, que já promoveu 172 chamadas públicas em 27 estados, investiu R$ 395 milhões em quase 4 mil projetos desde 2002 e é financiado pelo Ministério da Saúde, por meio do Departamento de Ciência e Tecnologia (Decit), em parceria com secretarias estaduais de Saúde e fundações de amparo à pesquisa.
O objetivo do PPSUS é estimular pesquisadores a solucionarem problemas do sistema em sua região. “Trabalhamos com as secretarias estaduais de Saúde para identificar quais os principais agravos enfrentados pela gestão e assistência do SUS localmente e como a academia pode ajudar a mitigá-los”, explica Marge Tenório, coordenadora nacional do programa no Ministério da Saúde. Ela destaca o papel do PPSUS no desenvolvimento de recursos humanos especializados em saúde: entre colaboradores e bolsistas dos projetos, contam-se 500 mestres e 300 doutores formados no âmbito dos projetos financiados.
Há projetos de impacto desenvolvidos em todas as regiões. Daniel Canavese, da Universidade do Rio Grande do Sul, ajudou a aprimorar a vigilância em saúde de populações vulneráveis ao avaliar as situações de violência no estado de acordo com raça, gênero e orientação sexual. Thaís Gigonzac, da Universidade Estadual de Goiás, criou estratégias para investigação genética e intervenção precoce de indivíduos com transtorno do espectro autista no sistema de saúde local. Isabella Monlléo, da Universidade Federal de Alagoas, consolidou uma estratégia para criar um sistema de referência no atendimento a pacientes com fendas orais.
Desde 2006, a FAPESP já apoiou, em conjunto com o Ministério da Saúde, 241 projetos de pesquisadores de instituições paulistas em chamadas do PPSUS. “A intenção é que os resultados dos projetos sejam incorporados pelos serviços e pelo sistema de saúde. Há projetos mais aplicados, outros que testam novas tecnologias. Alguns parecem ter pouca abrangência, mas começam a responder a perguntas e a repercussão será percebida mais adiante”, diz Maritsa Bortoli, pesquisadora do Instituto de Saúde de São Paulo, que já atuou na coordenação nacional do PPSUS e hoje trabalha com o programa na Secretaria de Estado da Saúde de São Paulo. Um dos destaques foi um projeto liderado pelo oftalmologista Antonio Carlos Lottelli Rodrigues, da Faculdade de Medicina de Botucatu da Universidade Estadual Paulista (Unesp), que desenvolveu uma linha de cuidado para crianças com alterações no chamado teste do olhinho, que foi implantado em todo o estado de São Paulo. O exame, realizado em recém-nascidos ainda na maternidade, é obrigatório em São Paulo, mas o diagnóstico não evitava que muitas crianças com catarata congênita sofressem sequelas por atraso no atendimento. A catarata congênita atinge um em cada 2,5 mil nascidos e, se não for operada até os 3 meses de vida, pode resultar em cegueira definitiva. “Era comum que os pais de bebês recebessem o diagnóstico, mas não conseguissem um encaminhamento para cirurgia no SUS em tempo hábil”, diz o pesquisador.
Com apoio da Secretaria de Estado da Saúde e pesquisadores de faculdades de medicina das universidades Estadual de Campinas (Unicamp), de São Paulo (USP), Federal de São Paulo (Unifesp) e da Santa Casa de São Paulo, Lottelli desenvolveu um fluxo que acelera o atendimento. Agora, sempre que uma maternidade detecta um caso suspeito de catarata congênita, um teste para confirmar o diagnóstico é agendado em um ambulatório próximo ao lugar onde a família vive. Se houver confirmação, o caso é encaminhado imediatamente para um dos seis hospitais universitários associados ao projeto, que fazem a cirurgia. Só o serviço dirigido por Lottelli em Botucatu já realizou mais de 200 cirurgias organizadas pela linha de cuidado.
Também há projetos para aperfeiçoar a gestão do SUS. Uma iniciativa coordenada por Cinira Fortuna, da Escola de Enfermagem de Ribeirão Preto da USP, ajudou a transformar as práticas de profissionais incumbidos de desenvolver, em 24 municípios de abrangência do Departamento Regional de Saúde de Araraquara, as políticas nacionais de humanização do atendimento e da gestão no SUS e de educação permanente em saúde. Esses profissionais, que atuam como articuladores e apoiadores da implementação dessas políticas, são acompanhados e qualificados em suas práticas pelo Centro de Desenvolvimento e Qualificação para o SUS (CDQ-SUS) da regional de Araraquara, pois trabalham com as equipes de saúde nos municípios.
O projeto reuniu cerca de 40 profissionais em oficinas e sessões de grupos de discussão, estimulando-os a refletir e discutir conjuntamente os problemas que enfrentam. Um dos resultados foi a construção de uma “caixa de ferramentas”, abastecida por práticas e soluções compartilhadas que ajudam a lidar com problemas na interlocução com as equipes de saúde. “Esses atores são essenciais para articular regionalmente as políticas, mas faltava a eles acolhimento e apoio para reagirem às dificuldades”, diz Fortuna, que implementou o projeto em parceria com Monica Vilchez e Ana Franceschini, do CDQ-SUS de Araraquara.
Reinaldo Guimarães, pesquisador da UFRJ que foi secretário de Ciência, Tecnologia e Insumos Estratégicos do Ministério da Saúde entre 2007 e 2010, destaca que, neste século, os responsáveis pela gestão do sistema de saúde do Brasil passaram a exercer um papel maior na definição de políticas de pesquisa – a criação do PPSUS e do Decit, com um orçamento para investir em ciência básica e aplicada, é um exemplo desse movimento. “Em países como Estados Unidos, Canadá e Reino Unido foram criadas agências de fomento específicas para financiar a pesquisa em saúde”, diz. “Nos últimos 50 anos, o próprio conceito de pesquisa em saúde foi ampliado, com o crescimento de áreas como bioquímica e microbiologia, passando a gerar tecnologias e inovações com impacto na qualidade de vida das pessoas.”[/accordion]







